診療内容
当院の脳神経外科の特徴
脳神経外科手術
救命のため、予後の改善のために緊急性があると判断する手術は緊急手術を行います。脳動脈瘤、脳腫瘍、脊髄疾患などは手術が最良の治療であると判断したときに手術を勧めます。脳神経外科の手術はその多くが手術顕微鏡を用いた手術(マイクロサージェリー)です。当院独自に開発した手術機器(イリゲーション吸引管や開創器)や内視鏡、必要に応じて各種モニタリング、ナビゲーションを駆使して安全で精度の高い手術を心がけています。
以下一部のケースでの画像所見を提示します。
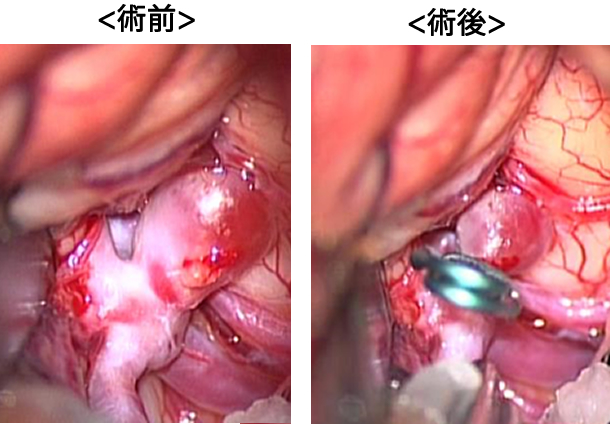
脳動脈瘤クリッピング術
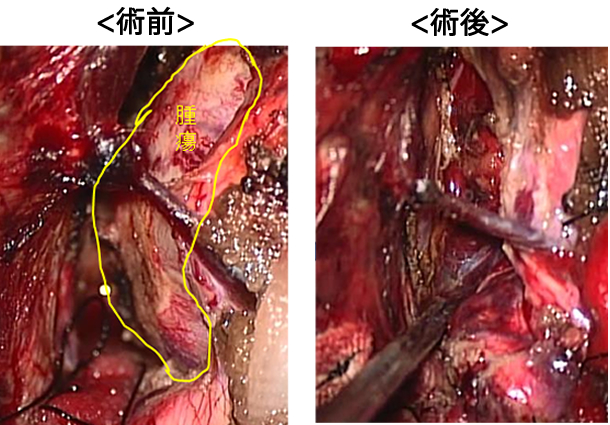
髄膜腫摘出術

神経鞘腫摘出術
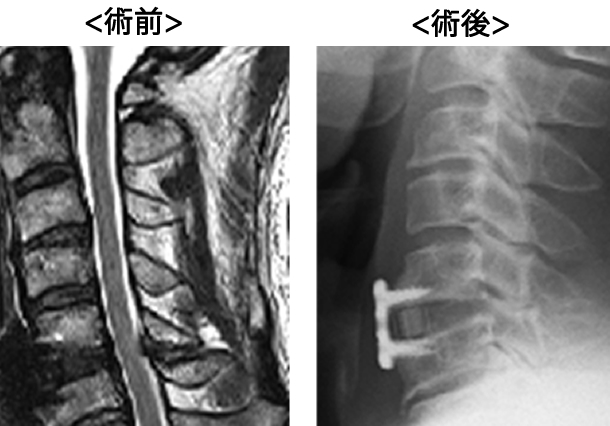
頚椎前方固定術
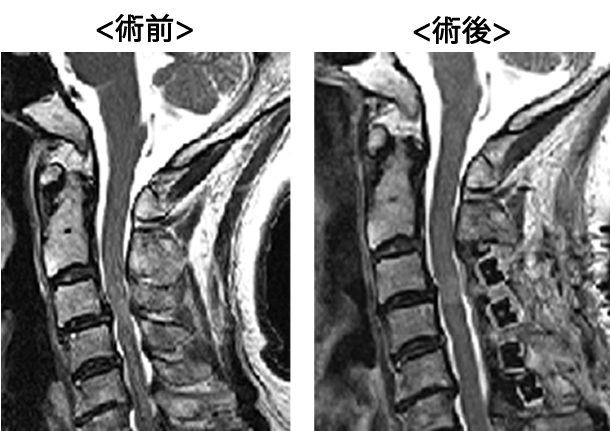
頚椎椎弓形成術
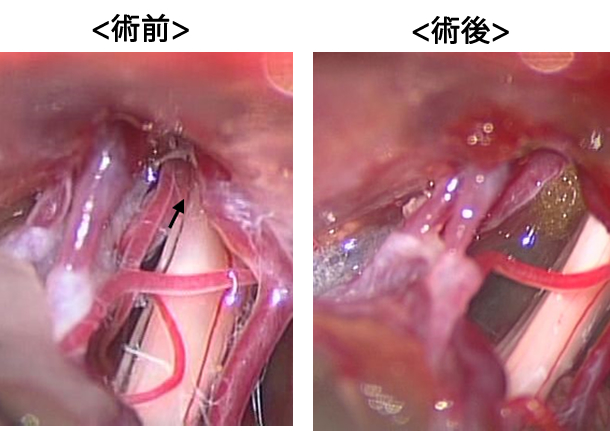
三叉神経痛、顔面痙攣に対する神経血管減圧術
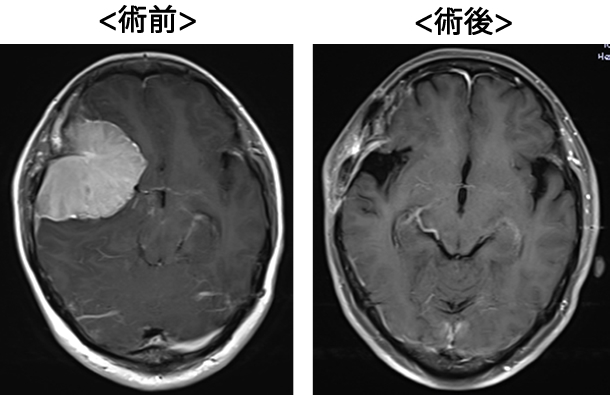
髄膜腫
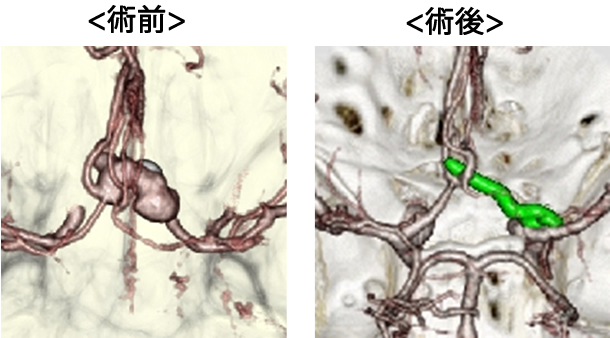
前交通動脈瘤破裂による
くも膜下出血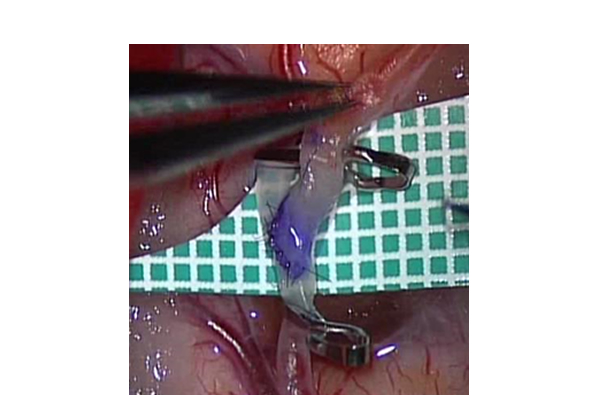
頭蓋内外血管吻合術
(STA-MCA バイパス)
脳血管内治療
脳血管内治療とは
・脳血管内治療の概略
- 脳血管内治療とは、主に足の付け根の動脈からカテーテルという管を挿入し、血管の中から治療を行う方法です。病気の場所まで細いカテーテルを送り、治療を行います。
- 大きく分けると、出血を予防するためにプラチナ製のコイルで血管の中から詰める手技と、脳梗塞を予防するために細くなった血管を広げる手技に大別されます。 その他にも脳梗塞超急性期には閉塞した血栓を回収する手技を24時間体制で行っています。
・脳血管内治療の利点
- 頭を切り開くことなく治療できる点が最大の利点です。疾患にもよりますが、局所麻酔でも行うことができます。頭を開けないということは、病変周囲にある脳、脳神経、動脈、静脈などを触ることがないため、傷つけることがないということです。特に開頭手術では到達困難な場所では、脳血管内治療が有利と言えます。
・脳血管内治療の欠点
- 体への負担は極めて少ない良い治療ですが、合併症の危険がないわけではありません。
- 脳血管内治療での大きな合併症は脳梗塞です。血液が流れる中での操作であるため、挿入した金属周 辺に血栓が発生し、これが血管を詰めてしまうと脳梗塞となります。脳血栓ができることを予防するため、予定治療では2週間前から抗血小板薬を服用して頂きます。
- もう一つの欠点は頭の中で出血した場合に血液を除去できないことです。脳動脈瘤の治療では万が一の破裂に備えてバルーン(風船)を誘導します。穿孔が起こった場合には速やかにバルーンを膨らませることで一時的に血流を遮断し、その間に瘤内塞栓を継続することで止血可能です。出血の程度がひどい場合には生命に関わることもあり、緊急で開頭手術に移行する可能性も考えられます。
- その他の合併症としては、血管解離、穿刺部トラブル、造影剤アレルギー、金属アレルギーなどが考えられます。
当院では、日本国内で行われている脳血管内治療術の現状を明らかにし、標準的治療と術者教育の指針を確立することを目的に、「日本国内の脳神経血管内治療に関する登録研究3(JR-NET3)」に協力しております。(この研究は、国内の775名の脳神経血管内治療専門医が参加しております。)
詳細は“日本国内の脳神経血管内治療に関する登録研究3” についてのご説明 をご覧下さい。
詳細は“日本国内の脳神経血管内治療に関する登録研究3” についてのご説明 をご覧下さい。
主な疾患
・脳動脈瘤
- 脳動脈瘤とは血管にできたコブで、破裂するとくも膜下出血となる病気です。破裂する危険性は1年間に1%弱です。(http://ucas-j.umin.ac.jp/) 破裂すると命に関わったり、重い後遺症となったりする可能性が高い疾患ですので、破れる前に治療を行うことを考えます。治療方法の選択肢は開頭 で行う脳動脈瘤クリッピング術と脳血管内治療で行う脳動脈瘤コイル塞栓術があります。開頭脳動脈瘤クリッピング術では頭部を開けて、脳の隙間を分け進み、動脈瘤の外側からクリップで遮断する方法です。
これに対し脳動脈瘤コイル塞栓術では血管の中からカテーテルを動脈瘤内に誘導し、内側から柔軟なプラチナ製コイルを充填する方法です。血管の中から治療するので、周囲の脳・脳神経を触 らずに治療できることが利点です。近年では器具や技術の進歩によりコイル単独ではなくバルーンや ステントを併用したコイル塞栓も可能で、治療可能な動脈瘤が増えています。コイルが変形することで再治療が必要になる場合も稀にありますが、長期的な破裂予防効果や合併症の危険性はクリッピング術とほぼ同等と考えられます。 - 動脈瘤が見つかった場合の選択肢としては、クリッピング術やコイル塞栓術だけではありません。経過観察することも一つの選択肢です。動脈瘤破裂の危険性は全体で年間1%弱との大規模調査のデータがありますが、この中で動脈瘤の大きさや部位により破裂率が大きく異なることもわかっています。一般的に大きな瘤ほど破裂率が高いことが知られており、5mm未満の動脈瘤に対しては経過観察をお勧めしています。しかしながら5mm未満であれば破裂する心配がないわけではありません。場所によっては小さなサイズでも破裂しやすい部位もあり、形も不整な動脈瘤は破裂しやすいことも分かっています。それ故5mm未満でも治療の適応となる場合もあり、専門医師による判断が必要です。
クリッピング術、コイル塞栓術ともに100%安全を担保された治療ではありません。治療による合併症のリスクが伴います。どちらの治療法でも、日常生活に支障を来すような後遺症が残る可能性は3%程ありますし、1%未満ですが死亡する危険性も考えられます。一生涯の内に破裂する可能性と、治療による合併症の危険性をよく理解した上で治療方針を決定する必要があります。患者および患者家族が理解、納得できるまでしっかりと医師と相談することをお勧めします。
・頸部内頚動脈狭窄症
- 動脈硬化により脳を栄養している内頚動脈の入り口が狭くなっている病気です。軽度~中等度の場合は内服治療で経過観察しますが、高度狭窄になると脳梗塞の原因となるため治療を勧める場合があります。治療方法としては頸部内頚動脈内膜剥離(はくり)術と頸部内頚動脈ステント留置術があります。頸部内頚動脈内膜剥離術(CEA)は昔から行われてるスタンダードな治療で、全身麻酔下に頸部を直接切開し、動脈壁の分厚くなった部位(プラーク)を切除することで通り道を広くする手術です。これに対し頸部内頚動脈ステント留置術(CAS)は局所麻酔下に血管の中からバルーン(風船)で押し広げ、ステントという金属の筒で内張りをすることで内腔を広く保つ方法です。術前に様々な検査を行って病変を評価し、どちらの治療法がより適しているのかを判断します。多くはどちらでも治療が可能ですが、局所麻酔で行え体への負担も小さいステント留置術が好まれる傾向にあります。
- 頸部内頚動脈ステント留置術(CAS)・局所麻酔で行うことができます。足の付け根または肘の太い動脈からカテーテルを病変の直前まで誘導し、狭くなった病変部をバルーンで押し広げ、ステントを留置します。プラークを押し付ける際にプラークの欠片が生じる可能性があり、これが血流に乗って脳に達すると脳梗塞の原因となります。欠片が生じた場合に備え、これを回収する手段を用いることで合併症のリスクを低減させます。具体的には、病変の向こう側でフィルターという虫取り網のような機材を展開しておいたり、バルーンで血流を一旦遮断し、吸引カテーテルと血液と一緒に欠片を回収する方法があります。また少し複雑になりますが血液の流れを逆流させる方法を用いて行う場合もあります。・起こりうる合併症としては脳梗塞が挙げられます。プラークを押し付けた際に生じた欠片を回収するためにフィルターやバルーンでの遮断、回収を行いますが、100%捕捉できるとは限りません。すり抜けることがあれば脳梗塞となる場合があります。脳梗塞となっても無症状であることも多いのですが、永続的な後遺症となる可能性は3~5%です。極めて高度な狭窄病変の場合、脳血流量が低下した状態が長く続いています。治療により通り道が広くなり、突然脳血流量が増えると、脳の血管が堪え切れず出血することがあります。
これを過灌流症候群といいますが、その頻度は1%未満です。頻度は低いのですが致命的な合併症となる可能性があり、全身麻酔下に手技を行い術後も厳格な血圧管理を行ったり、一度に血流が増えすぎないよう2回に分けて段階的に拡張させる方法を行う場合もあります。その他の合併症としては、一時的な徐脈・低血圧、血管解離、造影剤アレルギー、金属アレルギー、穿刺部トラブルなどが考えられます。 - 頸部内頚動脈内膜剥離術(CEA)・全身麻酔下に直接頸部を切開し、頸動脈を露出します。頸動脈を遮断した状態で動脈を切開し、分厚く肥厚したプラークを切除し綺麗にした後、縫い合わせます。プラークを取り除く点が、押し広げるCASとの大きな違いです。遮断中脳血流は一時停止しますが、多くの場合は頭蓋内での血管のつながりにより脳血流は維持されます。血流が不足する場合には、切開した両端から一時的に管を挿入し、遮断中にもこの管を通して脳血流が維持される手技を用います。
遮断している間に血栓が出来たり、剥離したプラークの欠片が遮断解除後に流れると、脳梗塞となる可能性があります。その結果、後遺症を残す可能性は3~5%で、CASでの頻度と同程度です。また頸動脈周辺には迷走神経、舌下神経などの重要な神経があり、術中に触ったり圧迫することでダメージを受けることがあります。その結果、飲み込みにくくなったり声がかすれる場合があります。病変が下あごに近い程、病変の露出が難しくなり合併症の危険性が増します。その場合には頸動脈ステント留置術を選択する場合があります。
・脳梗塞超急性期(血栓回収術)
- 当院は脳卒中急性期病院で、救急医療に力を入れています。脳卒中には大きく分けて出血する「頭蓋内出血」と、血管が詰まってしまう「脳梗塞」とに大別されます。また脳梗塞は原因別に「ラクナ梗塞」、「アテローム血栓性脳梗塞」、「脳塞栓症」、「その他」に分類されています。この内脳塞栓症は社会構造の高齢化に伴い増加しており、全体のおよそ1/3を占めるようになりました。脳塞栓症 とは、脳の血管に原因があるのではなく、主には心房細動という不整脈が原因で、心臓で形成された血栓(血液の塊)が血液の流れに乗って移動し、脳血管で閉塞する病気です。
以前はこの血栓を溶かしたり回収する術がなく、点滴で自然に溶けるのを待つしかなかったのですが、2005年に血栓を溶かす作用のt-PA製剤が認可され使えるようになりました。適応は発症時間が分かっていて、発症から4.5時間以内の方のみ使用でき、うまく血栓が溶ければ症状が改善するチャンスが広がる素晴らしい 治療です。しかしながら投与した全ての患者さんで再開通するわけではなく、またいつ起こったのか分からないなど様々な理由で投与できないこともあります。特に太い脳血管で閉塞している場合には、t-PAのみでは再開通できないことが多く、その救済治療として脳血管内治療による血栓回収術が2010年に認可されました。
この血栓回収術は、お薬で血栓が溶けるのを待つのではなく、積極的に血栓までカテーテルを誘導し直接血栓を除去する治療方法です。一分一秒でも早く血栓を取り除き再開通させることで、症状が回復するチャンスが高くなります。そのため当院では24時間いつでも、tPA静注療法、血栓回収術が行えるように体制を整備しております。脳血管内治療を担当する専門医は24時間いつでもオンコール体制で駆けつけますし、救急看護師・病棟看護師・放射線技師、全ての職員が迅速に対応できるよう準備しています。当院では病院到着から30分以内にtPAの投与を行い、60分以内に血管内治療を開始できる体制を整えており、一人でも多くの患者さんが元気に回復できるよう準備を整えています。 - 血栓回収術・治療適応はtPA静注療法を行っても再開通が得られなかった方、または何らかの理由でtPAを投与できなかった発症8時間以内の患者さんに限ります。・少しでも早く再開通させる必要があるため、局所麻酔で治療を行います。足の付け根の動脈から太いカテーテルを挿入し、頸部の動脈にまで誘導します。その中からひと回り細いカテーテルを閉塞部位まで誘導し血栓を除去しますが、主に2種類の回収方法があります。一つは比較的太いカテーテルを誘導してポンプを用いて血栓を吸い取る手技と、ステントという金属の網目で血栓をとらえて回収する方法があります。どちらの方法を用いるかは症例により判断しますが、場合によっては両者を併用することもあります。・治療の合併症としては、物理的に血栓を取り除く手技であるため、脳血管が損傷される恐れがあります。僅かな出血であれば問題ありませんが、時には大出血となり生命に関わることも考えられ、追加で開頭血腫除去術を行う必要がある場合があります。また再開通が得られた場合でも、時間的に間に合わず脳梗塞が完成していると、症状の急速な回復が見られない場合があります。広い範囲で脳梗塞となった場合、脳が腫れ上がるため、一時的に頭蓋骨を外すことで脳の圧迫ダメージを回避する臥位減圧術が追加で必要になることもあります。・治療リスクの高い手技ですが、脳梗塞が完成する前に再開通することができれば、症状の回復に繋がる新しい治療で、適応のある症例では積極的に治療を行っています。
・硬膜動静脈洞瘻
- 脳から心臓に戻る太い静脈洞の壁に動脈と静脈が直接つながる構造が発生した病気です。発生場所により症状は異なりますが、海綿静脈洞と呼ばれる部位に発生した場合、ものが二重に見えるようになったり、視力が低下、目が赤くなることがあります。またS状静脈洞に発生した場合には、脈打つような耳鳴りや、ふらつきを認めることがあります。動脈から流れ込んだ血液が脳の静脈を逆流すると、時には脳出血となり麻痺やしびれ、意識障害の原因となることもあります。
- 硬膜動静脈洞瘻に対する治療は脳血管内治療で行うことがほとんどです。動脈側もしくは静脈側からつながりのできた部位にまで誘導し、これを閉塞することで治ります。金属製のコイルや接着剤のような液体塞栓物質で塞栓します。
・脳動静脈奇形
- 通常動脈から流れ込む血液は毛細血管を通ることで圧を落としながら脳組織に酸素、栄養を供給し、静脈へと帰っていきます。脳動静脈奇形では毛細血管を介さずにナイダスと呼ばれる血管の塊の奇形を通り、高い圧力のまま静脈へと流れ込む病気です。この奇形は先天的に存在していると考えられています。脳動静脈奇形があると、高い圧力で動脈側もしくは静脈側に瘤ができ、脳出血やくも膜下出血の恐れがあります。また血液は脳を栄養せずに脳動静脈奇形を通って静脈に帰るため、脳血流の低下やけいれん発作の原因となります。出血率は年間3%と高く、一旦出血するとその後1年の間は出血率が高く6~17.8%に高くなります。
- 治療の主な目的は出血の予防です。病変の摘出が基本ですが、場所や大きさなどにより治療リスクが異なります。より安全に手術ができるように術前処置として血管内治療による塞栓術を行う場合があります。また小さな病変や術後残存する部分に対しては定位放射線治療が行われることがあります。難易度の高い例に対しては外科的摘出術、脳血管内治療、定位放射線治療を組み合わせて治療を行うことが推奨されています。
- 脳血管内治療では、流入する動脈を液体塞栓物質(NBCA)や樹脂(ONYX)で閉塞することにより、摘出術前の血流を減らしたり、定位放射線治療前の体積を小さくしたりします。脳血管内治療単独での完全閉塞は難しいとされています。
・特発性正常圧水頭症(INPH:Idiopathic Normal Pressure Hydrocephalus)
- 高齢者に見られる、歩行障害(小股・すり足・突進現象)、認知障害(注意力低下・意欲低下が前景)、尿失禁を3主徴とする症候群で、髄液吸収障害が原因と考えられている。ごく初期にはふらつきのみを訴える場合もある。これらの症状は高齢化の過程で通常に見られる症状と類似している他、アルツハイマー病などを合併している場合もあり、正確な診断を困難にしている。
最も重要な画像検査はMRI(特に冠状断)で、脳室拡大に加えてくも膜下腔の不均衡な拡大(シルビウス裂は開大しているのに高位円蓋部の脳溝は閉じている)が特徴的であり、この様な所見はDESH(Disproportionately enlarged subarachnoid space hydrocephalus)と呼ばれている。また腰椎穿刺により髄液を一定量排除し症状改善の有無を調べるタップテスト(もしくは持続的に髄液を排除するドレナージテスト)も有用である。
治療は髄液シャント術で、LPシャント:腰椎腹腔短絡術、VPシャント:脳室腹腔短絡術、VAシャント:脳室心房短絡術の3つがあり、何れも確立された術式であるが、当院では特別な場合を除いて最も侵襲の低いと考えられるLPシャントを第一選択としている。頭蓋脊髄腔で吸収しきれなくなった髄液を腹腔で吸収させる目的で、皮下を通して腰椎くも膜下腔から腹腔まで細いシリコンチューブを挿入する手術で、所要時間は通常1時間程度であり、脳外科手術の中では比較的侵襲の少ない手術である。過剰に髄液が流れると頭蓋内圧が低下しすぎて、頭痛や硬膜下水腫・血腫の原因となるため、シャント回路の途中に可変式流量調節バルブを設置し、患者様個々に応じた適切な管理が行なわれることが多い。
費用:当院ではタップテストは2泊3日の入院で行ない、3割負担で3万円程度になります。LPシャントは10日程度の入院で、高額療養に該当するため、通常患者様の窓口負担は10万円程度になります。 当院は、INPHの全国有数の治療拠点で、これまでに厚労省科学研究班の中心施設の一つとして、さまざまな研究成果をあげるとともに、ガイドライン策定の中心メンバーとして活動してきた。当院が提唱した可変式流量調節バルブの設定方法は、SINPHONI、SINPHONI-2といった多施設共同研究における設定方法として採用されるなど、日本のスタンダードとして広く用いられている。
医師のご紹介
-
理事長 大村 武久

(日本脳神経外科学会専門医)
(日本脳卒中学会専門医) -
院長 辻 雅夫

(日本脳神経外科学会専門医)
(日本脳卒中学会専門医・指導医)
(日本神経内視鏡学会技術認定医) -
副院長 山田 佳孝

(日本脳神経外科学会専門医)
(日本脳神経血管内治療学会専門医) -
部長 鱒渕 誉宏

(日本脳神経外科学会専門医)
(日本脳卒中学会専門医・指導医)
(日本脳神経血管内治療学会専門医) -
副部長 大村 知久

(日本脳神経外科学会専門医)
(日本脳神経血管内治療学会専門医) -
髙井 聡

(日本脳神経外科学会専門医)
-
西山 遼




 西宮協立脳神経外科病院
西宮協立脳神経外科病院







